BS. Đặng Xuân Mai
Melanoma nội nhãn là loại melanoma thường gặp thứ 2 sau melanoma da và là u ác tính nội nhãn nguyên phát thường gặp nhất ở người lớn. Phần lớn các melanoma nội nhãn có nguồn gốc từ hắc mạc (chiếm tỉ lệ 82.5% melanoma tại mắt), còn lại melanoma kết mạc ít gặp hơn. Phần lớn các melanoma nội nhãn là nguyên phát, tuy nhiên melanoma nội nhãn do di căn từ melanoma da cũng có xảy ra và chiếm < 5% các loại di căn tới nội nhãn và hốc mắt.
Melanoma hắc mạc được chẩn đoán chủ yếu dựa vào khám lâm sàng với độ chính xác cao. Điều trị tại chỗ của melanoma được cải thiện với phương pháp bảo tồn ngày càng tăng nhưng tỉ lệ sống sót vẫn không thay đổi.
- Dịch tễ học
Melanoma có thể xảy ra ở bất cứ phần nào của màng bồ đào nhưng melanoma hắc mạc là chủ yếu (86.3%), còn lại melanoma mống mắt và thể mi ít gặp hơn. Melanoma hắc mạc và thể mi được gom chung với nhau là melanoma màng bồ đào sau có đặc điểm khác với melanoma mống mắt hay melanoma màng bồ đào trước. Melanoma mống mắt là thể bệnh ít gặp nhất và lành tính hơn so với melanoma màng bồ đào sau.
Phần lớn melanoma màng bồ đào gặp trong khoảng tuổi từ 50 – 80, đỉnh là 70, tuổi trung bình tại thời điểm chẩn đoán là 58. Melanoma mống mắt thường gặp ở BN trẻ (<20 tuổi).
- Đặc điểm lâm sàng
Biểu hiện của melanoma màng bồ đào chủ yếu phụ thuộc vào kích thước và vị trí u, có thể thay đổi từ không triệu chứng được phát hiện tình cờ đến giảm và mất thị lực. Tại thời điểm chẩn đoán đa số là BN có triệu chứng nhưng có đến 30% là không triệu chứng. Các triệu chứng thường gặp là giảm thị lực, khuyết thị trường, sợ ánh sáng, đau kích thích.
Melanoma hắc mạc có biểu hiện u dưới võng mạc dạng vòm hoặc chồi nấm hoặc ít gặp hơn là hình ảnh tăng sinh lan toả. Sự phát triển của u có thể gây bong võng mạc thứ phát hoặc phá vỡ màng Bruch tạo thành dạng chồi nấm. Sắc tố của u thay đổi từ sắc tố nâu điển hình đến dạng không sắc tố (hình 2.1).
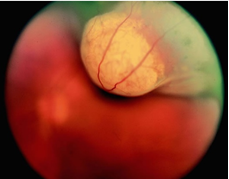

A B
Hình 2.1. Melanoma hắc mạc. A: U dạng chồi nấm do phá vỡ màng Bruch, B: Hình đại thể u không sắc tố phát triển gây bong võng mạc kế cận. Nguồn: Intraocular tumors in adults.
Melanoma thể mi có thể gây lệch thuỷ tinh thể, đục thuỷ tinh thể khu trú hoặc tăng nhãn áp. Mạch máu nuôi có thể thấy ở củng mạc bên trên hoặc thấy sắc tố nếu lan rộng ra khỏi củng mạc. Melanoma thể mi có thể thấy được khi dãn đồng tử, có dạng vòm không có cuống (hình 2.2).
Hình 2.2. Melanoma thể mi. Hình trái: ánh đồng tử tối vùng u thể mi, hình phải: u gây lệch thuỷ tinh thể. Nguồn: Intraocular tumors in adults.
- Các yếu tố tiên lượng nặng và di căn
- lâm sàng:
- u kích thước lớn : đường kính đáy lớn, độ dày u tăng
- hình ảnh lan toả
- u sắc tố nâu
- xâm lấn ngoài mắt
- u thể mi > hắc mạc > mống mắt
- mô học
- tế bào dạng biểu mô
- hình ảnh nguyên phân
- mạng lưới và quai mạch
- thâm nhiễm lympho cao
- hình ảnh hoại tử
- Điều trị
- Điều trị melanoma màng bồ đào thay đổi từ theo dõi đến nạo vét hốc mắt tuỳ theo từng trường hợp, chủ yếu dựa vào kích thước, vị trí và mức độ xâm lấn của u.
- Phần lớn BN melanoma màng bồ đào sau hiện nay được điều trị đĩa xạ tại chỗ (hình 4.3) hoặc cắt bỏ nhãn cầu. Các phương pháp khác có thể thực hiện như chiếu xạ từng phần, nhiệt trị xuyên đồng tử, laser quang đông, phẫu thuật cắt u bằng dao gamma. Đa số melanoma mống mắt được điều trị cắt u, nếu u lớn không cắt được thì điều trị đĩa xạ hoặc cắt bỏ nhãn cầu. U hắc mạc nhỏ và trung bình thường được điều trị xạ trị, u hắc mạc lớn cần cắt bỏ nhãn cầu hoặc nạo vét hốc mắt. Thử nghiệm COMS (the Collaborative Ocular Melanoma Study) cho u kích thước trung bình cho thấy không có sự khác biệt về tỉ lệ tử vong giữa BN điều trị bằng đĩa xạ và cắt bỏ nhãn cầu. Đối với u kích thước lớn, việc xạ trị ngoài trước phẫu thuật không cho thấy thuận lợi hơn so với cắt bỏ nhãn cầu đơn độc.
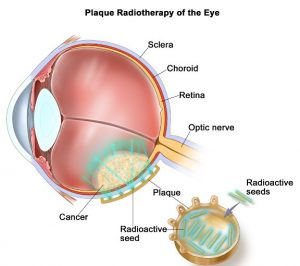
Hình 4.3. Đĩa xạ trong điều trị melanoma màng bồ đào.
Một màng chắn kim loại dạng đĩa nhỏ được phủ hoàn toàn chất xạ hoạt tính (thường dùng là Iodine 125) được gắn vào phía ngoài mắt ngay trên khối u. Đĩa xạ được đặt 5 ngày và lấy ra. Đĩa xạ là phương pháp điều trị thường được sử dụng cho melanoma màng bồ đào, ung thư tiền liệt tuyến khu trú, ung thư cổ và các loại ung thư khác vùng đầu cổ. Nguồn: The genetics of uveal melanoma: an emerging framework for targeted therapy.
Điều trị tại chỗ đang được cải thiện nhiều nhằm điều trị bảo tồn mắt. Tuy nhiên, sự cải thiện phương pháp điều trị tại chỗ không làm tăng tỉ lệ sống sót và di căn vẫn còn là nguyên nhân hàng đầu gây tử vong ở BN melanoma màng bồ đào.
Đối với các BN đã phát triển di căn, chưa có phương pháp điều trị chuẩn và hiệu quả. Các hóa trị đã được sử dụng như Dacarbazine (hoá trị dùng trong melanoma da), temozolomide, cisplatin không mang lại hiệu quả.
- Ipilimumab, một kháng thể đơn dòng gây ức chế tác dụng của kháng nguyên gắn với lympho T gây độc tế bào (CTLA-4), đã được Mỹ và Châu Âu chấp nhận sử dụng trong điều trị melanoma tiến triển. Tác giả Maio M nghiên cứu đánh giá hiệu quả và tính an toàn của Ipilimumab 3mg/kg truyền tĩnh mạch chậm trong 90 phút, mỗi 3 tuần/ một liều và tối đa 4 liều. Tác giả báo cáo Ipilimumab 3mg/kg có hoạt tính lâm sàng đối với các melanoma màng bồ đào tiến triển đã kháng với các điều trị khác. Kết quả là sự kiểm soát bệnh đạt được 34% trong 82 BN và tỉ lệ sống sót sau 1 năm là 31%. Điều này đưa ra tính khả thi của Ipilimumab trong bối cảnh thiếu các phương pháp điều trị hiệu quả melanoma màng bồ đào tiến triển và di căn.
- Nivolumab và pembrolizumab, kháng thể đơn dòng tác động trên thụ thể chết tế bào chương trình (PD-1) cũng được Mỹ và Châu Âu sử dụng trong điều trị melanoma tiến triển. Tuy nhiên, hoạt tính của nó vẫn chưa được mô tả rõ ràng. Đánh giá ban đầu pembrolizumab trên 7 BN melanoma màng bồ đào di căn cho thấy thời gian bệnh không tiến triển là 3 tháng và vẫn còn tiếp tục được nghiên cứu.
TÀI LIỆU THAM KHẢO
- Jovanovic Predrag, Mihajlovic Marija. Ocular melanoma: an overview of the current status. Int J Clin Exp Pathol. 2013; 6(7): 1230 – 1244.
- Kujala Emma, Makitie Teemu, Kivela Tero. Very long – term prognosis of patients with malignant uveal melanoma. Invest Ophthalmol Vis Sci. 2003; 44:4651 – 4659.
- Woodman Scott E. Metastatic uveal melanoma: Biology and Emerging Treatments. Cancer J. 2012 Mar – Apr; 18(2):148 – 152.






