BS. Nguyễn Hoàng Thụy Khanh
Chấn thương nhãn cầu hở là một trong những nguyên nhân chính đưa đến chỉ định loại bỏ nhãn cầu nhằm phòng ngừa nhãn viêm giao cảm, một tình trạng viêm màng bồ đào toàn bộ dạng hạt ở hai mắt, tiến triển nặng nhưng thường hiếm gặp, theo sau chấn thương gây ảnh hưởng lên màng bồ đào ở một mắt. Mắt chấn thương được xem như mắt tạo kích thích, trong khi đó mắt còn lại là mắt giao cảm. Tỷ lệ nhãn viêm giao cảm sau chấn thương được ghi nhận nằm trong khoảng giữa 0.1% và 0.3% [1],[13].
Do tỷ lệ bệnh khá thấp nên còn nhiều tranh cãi cho vấn đề nên hay không việc phòng ngừa nhãn viêm giao cảm bằng cách loại bỏ hẳn mắt chấn thương.[9],[18] Ngay cả khi nhãn viêm giao cảm xảy ra thì tiên lượng vẫn khá tốt nếu được chẩn đoán sớm và điều trị bằng các phương pháp ức chế miễn dịch hiện đại[11]. Hiện vẫn chưa có sự đồng thuận nào về mặt khoa học cho các vấn đề như phương pháp phẫu thuật và thời điểm can thiệp phẫu thuật nhằm phòng ngừa nhãn viêm giao cảm.[3],[14]
Chúng tôi trình bày 2 ca lâm sàng nhãn viêm giao cảm với mục đích bàn luận về sự cần thiết của việc phát hiện và điều trị kịp thời nhãn viêm giao cảm, nên hay không việc loại bỏ mắt chấn thương đã không còn chức năng thị giác nhằm ngăn ngừa nguy cơ xảy ra nhãn viêm, và liệu rằng khi nhãn viêm xảy ra thì việc loại bỏ mắt chấn thương có còn ý nghĩa.
CA LÂM SÀNG 1
Bệnh nhân nam, 38 tuổi, nhập viện lần đầu tiên vào ngày 09/11/2018 tại khoa Tạo hình Thẫm mỹ-Thần kinh nhãn khoa sau chấn thương do bị một bộ phận không rõ trong máy mài đá văng trúng mắt T.
- Tình trạng thăm khám lúc nhập viện
|
|
Mắt P |
Mắt T |
|
Thị lực |
10/10 |
Sáng tối dương tính |
|
Nhãn áp |
17.3 mmHg |
Không đo |
|
Lâm sàng |
Chưa ghi nhận bệnh lý |
Rách da mi dưới Rách giác củng mạc phức tạp, lộ tổ chức nội nhãn |
Mặc dù đã được giải thích về khả năng xảy ra nhãn viêm giao cảm ở mắt còn lại và khả năng thị lực không cải thiện sau phẫu thuật, bệnh nhân vẫn mong muốn được khâu nhãn cầu bảo tồn. Mắt T sau đó được khâu da mi dưới, khâu giác củng mạc cấp cứu, điều trị với kháng sinh và kháng viêm toàn thân kết hợp tại chỗ. Thị lực mắt T khi ra viện là sáng tối âm tính, mắt P là 10/10.
Một tháng sau xuất viện, mắt T có biểu hiện teo nhãn, thị lực sáng tối âm tính, mắt P không ghi nhận bất thường.
Ba tháng sau xuất viện, bệnh nhân tái khám với triệu chứng mắt P đỏ, mờ dần khoảng 1 tuần trước đó, không đau, không rỉ ghèn. Mắt P được chẩn đoán: Theo dõi nhãn viêm giao cảm. Bệnh nhân được chỉ định nhập viện lần 2.
- Thăm khám lúc nhập viện lần 2
|
|
Mắt P |
Mắt T |
|
Thị lực |
Đếm ngón 2m Kính lỗ 1/10 |
Sáng tối âm tính |
|
Nhãn áp |
17.3 mmHg |
7.1 mmHg |
|
Lâm sàng |
Cell tiền phòng 2+ FO: Phù gai, mất ánh trung tâm |
Teo nhãn |
|
Toàn thân |
Không ghi nhận thay đổi về da (mảng trắng da, rụng tóc, bạc tóc), đau khớp hay cứng khớp, đau bụng, thay đổi thời quen đi cầu hay có máu trong phân |
|
Bệnh nhân được chỉ định thực hiện các cận lâm sàng gồm siêu âm B, OCT, chụp mạch huỳnh quang với kết quả như sau:
- Siêu âm B
- Mắt P có vẫn đục pha lê thể, hắc võng mạc rất dầy. Võng mạc cực sau – gai thị nhô cao, theo dõi phù võng mạc cực sau gai thị
- Mắt T teo nhãn, bong võng mạc cũ
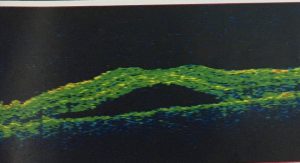
- OCT
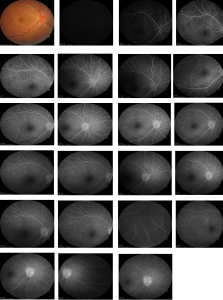
- Chụp mạch huỳnh quang
Qua các dấu chứng lâm sàng, bệnh sử và hình ảnh học, bệnh nhân được chẩn đoán:
Mắt P: Nhãn viêm giao cảm/ Mắt T: Teo nhãn sau chấn thương
- Điều trị:
- Liệt thể mi: Atropin 1% nhỏ mắt P ngày 2 lần
- Corticosteroid:
- Tại chỗ: Predfort 1% nhỏ mắt P ngày 6 lần
- Toàn thân: Liều tấn công 1g/ngày x 3 ngày truyền tĩnh mạch
Ba ngày sau điều trị, bệnh nhân được xuất viện tiếp tục theo dõi Ngoại trú.
- Tình trạng lúc xuất viện
|
|
Mắt P |
Mắt T |
|
Thị lực |
2/10 Kính lỗ không tăng |
Sáng tối âm tính |
|
Nhãn áp |
17.3 mmHg |
14.6 mmHg |
|
Lâm sàng |
Cell tiền phòng (1+) FO: phù nhẹ quanh gai |
Teo nhãn |
- Điều trị ngoại trú
- Tại chỗ: Predfort 1% giảm liều dần và ngưng sau 3 tuần
- Toàn thân: Steroids uống, bắt đầu với liều 48mg Methylprednisolone/ngày ( 3 viên Medrol 16mg/ngày), sau đó giảm liều dần. Hiện bệnh nhân đang uống liều duy trì 8mg/ngày.
- Bệnh nhân được theo dõi huyết áp, cân nặng mỗi lần tái khám – theo dõi đường huyết mỗi 3 tháng.
- Sau 2 tháng điều trị
|
|
Mắt P |
Mắt T |
|
Thị lực |
10/10 |
Sáng tối âm tính |
|
Nhãn áp |
14.6 mmHg |
8.5 mmHg |
|
Lâm sàng |
Tiền phòng sạch FO: Gai hồng, bờ rõ Ánh trung tâm (+) |
Teo nhãn |
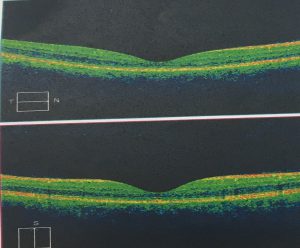
- OCT kiểm tra: Giảm bề dầy võng mạc vùng hoàng điểm
CA LÂM SÀNG 2
Bệnh nhân nam, 29 tuổi, nhập viện khoa Tạo hình thẫm mỹ- Thần kinh nhãn khoa do mắt P mờ đột ngột sau 3 ngày, kèm đau nhức.
Về tiền căn, năm 2016, mắt T chấn thương sau tai nạn giao thông, được khâu bảo tồn. Đến đầu năm 2019, mắt T đau nhức nên bệnh nhân được chỉ định cắt bỏ nhãn cầu tại bệnh viện địa phương.
- Thăm khám lúc nhập viện
|
|
Mắt P |
Mắt T |
|
Thị lực |
Đếm ngón 1.5m Kính lỗ không tăng |
Đã cắt bỏ nhãn cầu |
|
Nhãn áp |
17.3 mmHg |
|
|
Lâm sàng |
Cell tiền phòng (1+) FO: phù gai thị Mất ánh trung tâm |
- Hình ảnh học mắt P
- Siêu âm B: Hắc võng mạc phản âm rất dầy – Theo dõi tụ dịch dưới hắc mạc
Pha lê thể vẫn đục nhiều, phản âm thấp
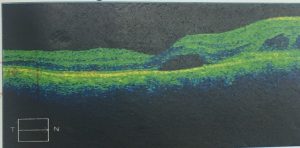
- OCT
- Chụp mạch huỳnh quang
Bệnh nhân được chẩn đoán:
Mắt P: Nhãn viêm giao cảm/ Mắt T: Đã cắt bỏ nhãn cầu
- Bệnh nhân được điều trị theo phác đồ:
- Tại chỗ: Predfort 1% nhỏ mắt P ngày 6 lần
- Toàn thân: Truyền corticosteroid liều tấn công 1g/kg/ngày x 3 ngày
Sau 3 ngày bệnh nhân xuất viện.
- Tình trạng lúc ra viện
|
|
Mắt P |
Mắt T |
|
Thị lực |
Đếm ngón 1.5m |
Đã cắt bỏ nhãn cầu |
|
Nhãn áp |
20.6 mmHg |
|
|
Lâm sàng |
Giác mạc trong Tiền phòng sạch FO: Còn phù gai |
Bệnh nhân bỏ tái khám.
BÀN LUẬN
Nhãn viêm giao cảm là tình trạng viêm màng bồ đào dạng hạt lan tỏa xảy ra ở cả hai mắt sau khi một mắt bị chấn thương xuyên hoặc có can thiệp phẫu thuật nội nhãn. Thời điểm xuất hiện nhãn viêm có thể chỉ vài ngày sau sang chấn hoặc xuất hiện muộn đến vài chục năm sau, tỷ lệ khoảng 80% xuất hiện trong vòng 3 tháng và 90% trong khoảng 1 năm[8],[15]. Nhãn viêm giao cảm xảy ra nhiều nhất sau chấn thương. Nhãn viêm cũng được ghi nhận trong các can thiệp nội nhãn khác như phẫu thuật lấy thủy tinh thể, chọc tiền phòng, phẫu thuật cắt mống mắt, cắt dịch kính qua pars plana và phẫu thuật điều trị bong võng mạc[3],[6]. Bệnh nhân thường có triệu chứng nhìn mờ, đau nhức, chảy nước mắt và sợ ánh sáng ở mắt nhãn viêm. Đáp ứng viêm bán phần trước với tình trạng viêm mống mắt thể mi dạng hạt ở trường hợp điển hình gồm: lắng đọng dạng mỡ trừu sau giác mạc và sự hiện diện tế bào viêm cùng protein (cell và flare) ở nhiều mức độ khác nhau trong tiền phòng. Ở bán phần sau, tình trạng viêm có thể là viêm dịch kính, viêm mạch võng mạc, viêm hắc mạc hay viêm thị thần kinh. Đôi khi, viêm có thể dẫn đến bong võng mạc thanh dịch và phù gai thị. Biến chứng viêm đa dạng, tùy thuộc mức độ nặng của tình trạng viêm và phương pháp điều trị. Corticosteroid toàn thân là phương pháp điều trị nền tảng. Trong trường hợp bệnh nhân đáp ứng kém với steroid, hoặc có phản ứng phụ nghiêm trọng thì các loại thuốc như cyclosporine, azathioprine hay các thuốc ức chế miễn dịch khác có thể được sử dụng như liệu pháp can thiệp miễn dịch lâu dài.
Ở ca lâm sàng đầu tiên, mắt nhãn viêm đã có triệu chứng trước đó 1 tuần, trước khi bệnh nhân được chẩn đoán và điều trị. Chính sự chậm trễ trong thăm khám, dẫn đến chậm trễ trong điều trị đã đưa đến tổn thương bong võng mạc thanh dịch, dạng thương tổn ít gặp nếu bệnh được phát hiện và điều trị kịp thời. Vì vậy, việc giải thích cho người bệnh về khả năng xảy ra nhãn viêm giao cảm ở mắt còn lại, cũng như những triệu chứng cần lưu ý để kịp thời thăm khám nhằm tránh tổn thương có thể ảnh hưởng không hồi phục lên thị lực là điều quan trọng. Ngay khi có chẩn đoán, bệnh nhân được điều trị steroid với liều tấn công 1g/kg/ngày trong 3 ngày liên tục, sau đó giảm liều dần và thị lực hồi phục gần như hoàn toàn. Đến thời điểm hiện tại, sau 3 tháng theo dõi điều trị, bệnh nhân vẫn đang dùng corticosteroid liều duy trì 8mg/ngày, thị lực là 10/10, võng mạc vùng hoàng điểm không còn tụ dịch.
Từ ca lâm sàng trên, một câu hỏi được đặt ra là: nếu như bệnh nhân không quyết định khâu bảo tồn nhãn cầu và chỉ định cắt bỏ mắt chấn thương được tiến hành từ ban đầu thì liệu rằng nhãn viêm giao cảm có xảy ra ở mắt còn lại hay không?
Thông thường, mắt chấn thương được khuyến cáo loại bỏ trong khung thời gian khoảng từ 10 ngày đến 2 tuần sau chấn thương xuyên thủng. Mặc dù vậy, tác giả Savar và cộng sự đã có bài báo cáo vào năm 2009 về 55 mắt có chỉ định cắt bỏ nhãn cầu trong tổng số 660 mắt bị chấn thương hở[17]. Báo cáo ghi nhận chỉ có 2 bệnh nhân (0.3%) xuất hiện nhãn viêm giao cảm. Hai trường hợp này không được chỉ định cắt bỏ nhãn cầu trước đó và thị lực mắt nhãn viêm cũng hồi phục tốt sau điều trị thuốc. Trong một quan sát tiến cứu về nhãn viêm giao cảm ở Anh và Ailen, Kilmartin và cộng sự[12] nhận thấy 75% trường hợp có thị lực 6/12 hoặc tốt hơn sau một năm điều trị, mà theo như lập luận của các tác giả thì kết quả khả quan này có được do được chẩn đoán sớm và phương pháp điều trị miễn dịch hiện đại.
Những thông tin được đăng tải trên làm dấy lên câu hỏi về sự cần thiết của phẫu thuật loại bỏ mắt chấn thương nhằm ngăn ngừa nhãn viêm giao cảm. Sử dụng các phép toán giả định, tác giả Bellan[2] tính được rằng cần khoảng từ 908 mắt ( với giả định tỷ lệ nhãn viêm giao cảm là 3.1% ) đến 9999 mắt (với giả định tỷ lệ nhãn viêm giao cảm là 0.28%) có chỉ định loại bỏ sau chấn thương để phòng ngừa được chỉ 1 ca nhãn viêm giao cảm thực sự.
Đã có các báo cáo không ủng hộ cho chỉ định cắt bỏ nhãn cầu sau chấn thương nhằm ngăn ngừa nhãn viêm giao cảm. Năm 1955, tác giả Winter[7] báo cáo 7 trường hợp xảy ra nhãn viêm dù mắt chấn thương đã được chỉ định cắt bỏ nhãn cầu. Năm 1989, Jennings và Tessler[10] ghi nhận 1 ca nhãn viêm trong đó mắt chấn thương đã được cắt bỏ 3 tuần sau chấn thương. Năm 1999, Bellan[2] báo cáo 1 ca nhãn viêm dù mắt chấn thương được chỉ định cắt bỏ nhanh chóng chưa đến 5 ngày sau chấn thương. Năm 2002, Ravin[16] cũng có bài báo cáo một trường hợp nhãn viêm tương tự.
Một điều khó khăn là đối với những trường hợp như vậy, khi nhãn viêm giao cảm xảy ra thường khó biết được nguyên nhân bắt nguồn từ chấn thương ban đầu hay từ chính phẫu thuật loại bỏ nhãn cầu thực hiện sau đó. Năm 2013, tác giả Tseng và cộng sự[18] đã có bài báo cáo thú vị về một trường hợp nhãn viêm giao cảm có bằng chứng giải phẫu bệnh học sau khi thực hiện phẫu thuật cắt bỏ nhãn cầu trên mắt teo nhãn, đau nhức và có tiền sử can thiệp phối hợp nhiều phẫu thuật nội nhãn trước đó. Sáu tuần sau khi thực hiện phẫu thuật cắt bỏ nhãn cầu, kết quả mô bệnh học của mắt được cắt bỏ cho thấy hình ảnh nhãn viêm (hình ảnh viêm màng bồ đào dạng hạt phù hợp với nhãn viêm giao cảm) và mắt còn lại cũng xuất hiện dấu hiệu ảnh hưởng nhãn viêm trên lâm sàng. Các tác giả nhận định rằng nhãn viêm giao cảm xảy ra ở đây liên quan đến phẫu thuật nội nhãn trước đó với triệu chứng khởi phát muộn, và biện pháp xử lý mắt có khả năng gây nhãn viêm bằng phương thức cắt bỏ nhãn cầu cũng không ngăn chặn được tình trạng nhãn viêm giao cảm xảy ra ở mắt còn lại.
Điều này tương tự như trường hợp ca lâm sàng thứ hai. Ở ca lâm sàng này, mắt chấn thương được khâu bảo tồn trước đó 3 năm, sau đó được tiến hành phẫu thuật cắt bỏ nhãn cầu do đau nhức. Dù vậy, chỉ hơn 2 tháng sau khi cắt bỏ, tình trạng nhãn viêm vẫn xảy ra ở mắt còn lại. Tương tự trường hợp báo cáo của tác giả Tseng, nhãn viêm khi này có thể khởi phát từ chính phẫu thuật cắt bỏ nhãn cầu hoặc là khởi phát muộn từ chấn thương xuyên ban đầu. Bệnh nhân đã thực hiện phẫu thuật cắt bỏ tại địa phương, mắt cắt bỏ không được giữ gửi giải phẫu bệnh phẩm nên không thể xác định chính xác nguồn gốc gây nhãn viêm. Tuy nhiên, dù khởi phát từ nguyên nhân nào chăng nữa thì trong trường hợp này cho thấy cắt bỏ nhãn cầu vẫn không loại trừ được khả năng xảy ra nhãn viêm giao cảm ở mắt còn lại.
Một câu hỏi nữa được đặt ra là khi nhãn viêm giao cảm xảy ra, mắt chấn thương lúc này có nên được chỉ định cắt bỏ hay không? Nghiên cứu hồi cứu vào năm 1980 của tác giả Lubin và cộng sự[15] trên bệnh học lâm sàng của 105 ca nhãn viêm cho kết luận rằng nếu cắt bỏ nhãn cầu được thực hiện trong vòng 2 tuần khởi phát nhãn viêm sẽ giúp cải thiện được thị lực mắt nhãn viêm. Tuy vậy, nghiên cứu hồi cứu của tác giả Chan và cộng sự[4] trên 32 ca nhãn viêm vào năm 1995 cho thấy cắt bỏ nhãn cầu đối với mắt chấn thương khi xảy ra nhãn viêm không có mối liên quan có ý nghĩa nào với thị lực mắt nhãn viêm khi hồi phục. Năm 2000, tác giả Bilyk và Jury[3] nêu ý kiến cho rằng cắt bỏ nhãn cầu không có chỉ định khi nhãn viêm xảy ra bởi điều đó không cải thiện tiên lượng về thị lực và trong một số trường hợp mắt chấn thương có thể có thị lực tốt hơn mắt nhãn viêm. Tác giả Chu và Foster[5] cũng nêu ý kiến cho rằng quyết định cắt bỏ mắt chấn thương nên thận trọng bởi nó có thể không đem lại lợi ích gì trong việc kiểm soát viêm ở mắt giao cảm và cũng bởi cuối cùng mắt chấn thương có thể là mắt có thị lực tốt hơn.
Trước khi có corticosteroids, việc điều trị nhãn viêm giao cảm trở nên rất khó khăn, và bệnh gần như sẽ đưa đến mù lòa. Tuy vậy, kết quả điều trị hiện nay ngày càng được cải thiện nhờ vai trò của corticosteroids cùng với các thuốc mới tác động lên miễn dịch. Ở ca lâm sàng đầu tiên, thị lực cải thiện gần như hoàn toàn với phác đồ điều trị corticosteroids.
KẾT LUẬN
Nhãn viêm giao cảm xảy ra sau chấn thương xuyên thủng hoặc sau phẫu thuật nội nhãn, mặc dù mắt chấn thương có thể đã được chỉ định phẫu thuật cắt bỏ. Có cả những báo cáo ủng hộ lẫn không ủng hộ cho chỉ định cắt bỏ nhãn cầu sớm trên mắt chấn thương. Tuy nhiên, một điều rõ ràng rằng, mặc dù cắt bỏ nhãn cầu luôn được xem như phương pháp cơ bản và duy nhất nhằm ngăn ngừa nhãn viêm trong các trường hợp chấn thương, thì với các báo cáo hồi cứu lẫn báo cáo ca lâm sàng cho thấy cắt bỏ nhãn cầu cũng không hoàn toàn ngăn chặn được nhãn viêm xảy ra. Trong những trường hợp chấn thương mắt nặng không thể khâu bảo tồn và thị lực là sáng tối âm tính, chúng tôi thường xem xét chỉ định loại bỏ nhãn cầu chấn thương. Ngày nay nhãn viêm giao cảm được chứng minh là tình trạng bất thường di truyền học tự miễn, vì vậy nó xảy ra hay không, xuất hiện sớm hay muộn và độ nặng thế nào không chỉ dựa trên tình trạng chấn thương mà còn dựa trên di truyền học từng cá thể. Điều trị nhãn viêm ngày càng tiến bộ giúp hồi phục tốt thị lực mắt nhãn viêm. Tuy nhiên, đứng trước một chấn thương mắt nặng, bất kỳ bác sĩ nhãn khoa nào cũng cần quan tâm đến nguy cơ của nhãn viêm giao cảm cũng như kết quả của việc bảo tồn hay loại bỏ mắt chấn thương và tự đưa ra quyết định của chính mình, nhưng luôn nhớ rằng dù với bất kì hình thức xử trí nào vẫn không thể ngăn ngừa hoàn toàn nguy cơ nhãn viêm giao cảm.
TÀI LIỆU THAM KHẢO
- Allen James C (1969), “Sympathetic ophthalmia a disappearing disease”, JAMA, 209 (7), 1090-1090.
- Bellan L (1999), “Sympathetic ophthalmia: a case report and review of the need for prophylactic enucleation”, Canadian journal of ophthalmology. Journal canadien d’ophtalmologie, 34 (2), 95.
- Bilyk Jurij R (2000), “Enucleation, evisceration, and sympathetic ophthalmia”, Current opinion in ophthalmology, 11 (5), 372-386.
- Chan Chi-Chao, Roberge Francois G, Whitcup Scott M, et al. (1995), “32 cases of sympathetic ophthalmia: a retrospective study at the National Eye Institute, Bethesda, Md, from 1982 to 1992”, Archives of Ophthalmology, 113 (5), 597-600.
- Chu David S, Foster C Stephen (2002), “Sympathetic ophthalmia”, International ophthalmology clinics, 42 (3), 179-185.
- Fankhauser Franz, Kwasniewska Sylwia, Van der Zypen Eugen (2004), “Cyclodestructive Procedures”, Ophthalmologica, 218 (2), 77-95.
- FC Winter (1955), “Sympathetic Uveitis. A clinical and pathologic study of the visual result”, Am J Opthalmol, 39 (3), 340-347.
- Goto Hiroshi, Rao Narsing A (1990), “Sympathetic ophthalmia and Vogt-Koyanagi-Harada syndrome”, International ophthalmology clinics, 30 (4), 279-285.
- Griepentrog Gregory J, Lucarelli Mark J, Albert Daniel M, et al. (2005), “Sympathetic ophthalmia following evisceration: a rare case”, Ophthalmic Plastic & Reconstructive Surgery, 21 (4), 316-318.
- Jennings T, Tessler HOWARD H (1989), “Twenty cases of sympathetic ophthalmia”, British journal of ophthalmology, 73 (2), 140-145.
- Kilmartin Dara J, Forrester John V, Dick Andrew D (1998), “Tacrolimus (FK506) in failed cyclosporin A therapy in endogenous posterior uveitis”, Ocular immunology and inflammation, 6 (2), 101-109.
- Kilmartin Dara J, Dick Andrew D, Forrester John V (2000), “Prospective surveillance of sympathetic ophthalmia in the UK and Republic of Ireland”, British Journal of Ophthalmology, 84 (3), 259-263.
- Kraus-Mackiw E, Mueller-Ruchholtz W (1980), “Sympathetic eye diseases: diagnosis and therapy”, Klinische Monatsblatter fur Augenheilkunde, 176 (1), 131.
- Levine Mark R, Pou Carlos R, Lash Richard H (1999), “The 1998 Wendell Hughes Lecture. Evisceration: is sympathetic ophthalmia a concern in the new millennium?”, Ophthalmic plastic and reconstructive surgery, 15 (1), 4-8.
- Lubin Jane R, Albert Daniel M, Weinstein Miriam (1980), “Sixty-Five Years of Sympathetic Ophthalmia: A Clinicopathologic Review of 105, Cases (1913–1978)”, Ophthalmology, 87 (2), 109-121.
- Ravin James G (2002), “James Thurber and the problems of sympathetic ophthalmia”, Archives of Ophthalmology, 120 (5), 628-632.
- Savar Aaron, Andreoli Michael T, Kloek Carolyn E, et al. (2009), “Enucleation for open globe injury”, American journal of ophthalmology, 147 (4), 595-600. e1.
- Tseng Victoria L, Matoso Andres, Hofmann R Jeffrey (2013), “Sympathetic ophthalmia following enucleation”, Graefe’s Archive for Clinical and Experimental Ophthalmology, 251 (1), 393-394.






