Viêm mủ nội nhãn là một trong những biến chứng nặng của chấn thương nhãn cầu hở. Mất thị lực vĩnh viễn là một trong những nguy cơ đáng lo ngại đôi khi phải múc bỏ toàn bộ nhãn cầu, để lại di chứng nặng nề ảnh hưởng đến sức lao động và chất lượng sống của người bệnh. Khoảng 2-7% trường hợp chấn thương nhãn cầu hở dẫn đến viêm mủ nội nhãn, tỉ lệ này tăng lên 10-30% nếu chấn thương kèm dị vật xuyên nhãn cầu hoặc nội nhãn.
- Lâm sàng
Các trường hợp viêm mủ nội nhãn sau chấn thương thỉnh thoảng bị nhầm lẫn hoặc bỏ sót chẩn đoán do các triệu chứng của chấn thương nhãn cầu che lấp.
Giảm thị lực và đau nhức mắt nhiều, tăng dần hay đau nhức mắt không tương xứng mức độ của vết thương nhãn cầu là những dấu hiệu sớm nghĩ đến viêm mủ nội nhãn.
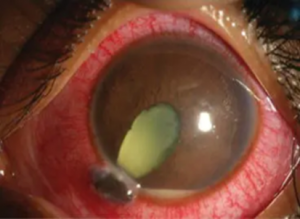
Các dấu chứng điển hình của viêm mủ nội nhãn như cương tụ kết mạc toàn bộ, xuất tiết, mủ tiền phòng, đục dịch kính thường xuất hiện ở giai đoạn toàn phát.
Thời gian khởi phát viêm mủ nội nhãn tính từ thời điểm chấn thương gợi ý đến tác nhân gây nhiễm trùng: Baccilus thường gây phản ứng viêm rầm rộ trong 24 giờ đầu và diến tiến nhanh chóng thành viêm toàn nhãn cầu, ngược lại nhiễm nấm nội nhãn thường khởi phát vài ngày đến vài tuần sau chấn thương nhãn cầu hở.
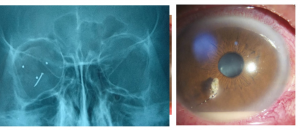
Tất cả trường hợp viêm mủ nội nhãn sau chấn thương cần tầm soát và loại trừ dị vật nội nhãn qua thăm khám lâm sàng và hoặc các cận lâm sàng cần thiết (siêu âm B, Xquang, Ctscan hoặc MRI tùy vào tính chất của dị vật)
- Yếu tố nguy cơ gây viêm mủ nội nhãn sau chấn thương
- Dị vật nội nhãn đi kèm chấn thương nhãn cầu gây tăng nguy cơ viêm mủ nội nhãn đến 10-30 %
- Thời gian trì hoãn phẫu thuật khâu bảo tồn vết thương nhãn cầu kéo dài trên 24-26 giờ hoặc chậm trễ trong phẫu thuật lấy dị vật nội nhãn còn sót lại là những yếu tố nguy cơ cao gây viêm mủ nội nhãn. Trong trường hợp trì hoãn phẫu thuật bắt buộc do tổng trạng của bệnh nhân hoặc không đủ cơ sở vật chất thực hiện phẫu thuật, kháng sinh dự phòng đường toàn thân và tiêm nội nhãn được chỉ định giúp giảm tỉ lệ viêm mủ nội nhãn.
- Vết thương nhãn cầu nhiễm bẩn có nguy cơ rất cao dẫn đến viêm mủ nội nhãn nặng do các chủng vi khuẩn kỵ khí, gram âm. Các yếu tố nhiễm bẩn như đất, cát, thực vật, chất hữu cơ, chấn thương do tai biến nha khoa, kèm vỡ xoang hàm mặt, do móng vuốt, vỏ giáp xác động vật.
- Đục vỡ bao thể thủy tinh được xem là yếu tố có liên quan viêm mủ nội nhãn
- Tác nhân
- Tác nhân gây viêm mủ nội nhãn thường gặp nhất sau chấn thương là vi khuẩn gram dương, tiếp theo là vi khuẩn gram âm và nấm.
- Vi khuẩn: nhóm Bacillus và Staphyloccus coagulase âm thường gặp nhất ở người lớn, nhóm Streptococcus phổ biến trong các trường hợp chấn thương ở trẻ em, nhóm vi khuẩn kỵ khí (Pseudomonas, Enterbacter, Haemophilus…) thường diến tiến nhanh gây viêm mủ toàn nhãn cầu, viêm hốc mắt nhiễm trùng…
- Nấm: diến tiến bán cấp, vài ngày đến vài tuần, thường liên quan vị trí địa lí, khí hậu nhiệt đới.
- Tìm hiểu cơ chế chấn thương hữu ích trong dự đoán tác nhân gây bệnh và hướng điều trị khi chưa có kháng sinh đồ
- Chẩn đoán: Viêm mủ nội nhãn sau chấn thương là chẩn đoán dựa trên lâm sàng. Chỉ định điều trị khẩn cấp, kịp thời, không chờ đợi kết quả cận lâm sàng và vi sinh.
- Vi sinh:
- Thực hiện lấy mẫu bệnh phẩm tìm tác nhân trước khi sử dụng kháng sinh. Mẫu bệnh phẩm có thể bao gồm dịch tiết, xuất tiết mép vết thương, thủy dịch, dịch kính, mảnh dị vật nội nhãn…
- Nhuộm gram vi khuẩn và soi tươi tìm nấm, nuôi cấy, PCR
- Kháng sinh đồ
- Siêu âm B: hỗ trợ chẩn đoán, theo dõi diễn tiến của bệnh viêm mủ nội nhãn:
- Dịch kính đục dạng khối, có thể lan tỏa, di động kém
- Hắc mạc phản âm dày, có thể tổn thương thành nhãn cầu đi kèm
- Dấu hiệu T-sign: tăng tích tụ dịch ở khoang dưới bao Tenon, là dấu hiệu khởi phát của tình trạng viêm toàn nhãn.
- Khảo sát tồn tại dị vật nội nhãn
- Xquang hốc mắt, CT scan hốc mắt, MRI: khảo sát nếu có dị vật nội nhãn
- Điều trị
Khi được chẩn đoán viêm mủ nội nhãn, việc xử lý cấp cứu được tiến hành ngay sau khi được chẩn đoán, không cho phép có thời gian trì hoãn.
- Phẫu thuật cấp cứu: khâu bảo tồn nhãn cầu, lấy dị vật nội nhãn thì đầu nếu được, lấy mẫu dịch xét nghiệm vi sinh và tiêm kháng sinh nội nhãn
- Kháng sinh, kháng nấm
- Kháng sinh nội nhãn:
- Phổ rộng: vancomycin 1 mg/0.1 mL + ceftazidime 2.25 mg/0.1 mL, sau đó chờ kết quả vi sinh.
- Amikacin hiệu quả hơn Ceftazidime: VK gram (-) kháng B-lactam, nguy cơ độc võng mạc cao
- Clindamycin 1mg/0.1 mL: nghi ngờ Bacillus kháng Vancomycin
- Kháng sinh toàn thân: Vancomycin, Ceftazidime, hoặc Quinolon IV. Hiện nay Quinolon đường uống có phổ kháng khuẩn rộng, đạt nồng độ thích hợp trong nội nhãn, hiệu quả với Pseudomonas kháng Ceftazidine
- Kháng sinh tại chỗ: kháng sinh nhỏ Quinolon đạt nồng độ kháng khuẩn trong tiền phòng nhưng hiệu quả hạn chế
- Kháng nấm
- Tiêm kháng nấm nội nhãn: Voriconazole 50–100 μg/0.1 mL hoặc Amphotericin B 5–10 μg/0.1 mL
- Toàn thân: 200 mg fluconazole hoặc 200 mg voriconazole đường uống
- Kháng viêm: vai trò còn tranh cãi, được chỉ định trong trường hợp phản ứng viêm quá mức nguy cơ tổn thương cấu trúc nhãn cầu. Steroid thường khởi đầu sau kháng sinh
- Phẫu thuật cắt dịch kính: chỉ định còn hạn chế
Chỉ định
- lấy bớt khối mủ viêm, giảm tải lượng và độc tố vi khuẩn
- Lấy mẫu dịch kính để xét nghiệm vi sinh: độ chính xác cao hơn, ít nguy cơ nhiễm bẩn bệnh phẩm
- Loại trừ dị vật nội nhãn
Hạn chế:
- Đục môi trường trong suốt dẫn đến hạn chế quan sát trong phẫu thuật
- Nhãn cầu khâu bảo tồn biến dạng gây khó khăn trong phẫu thuật
Tài liệu tham khảo
- Bhagat, N., Li, X., Zarbin, M.A. (2016). Post-traumatic Endophthalmitis. In: Durand, M., Miller, J., Young, L. (eds) Endophthalmitis. Springer, Cham
- Gokce, G., Sobaci, G., & Ozgonul, C. (2014). Post-Traumatic Endophthalmitis: A Mini-Review. Seminars in Ophthalmology, 30(5-6), 470–474.
- Pieramici DJ, Sternberg Jr P, Aaberg Sr TM, Bridges Jr WZ, Capone Jr A, Cardillo JA, et al. A system for classifying mechanical injuries of the eye (globe). The Ocular Trauma Classification Group. Am J Ophthalmol. 1997;123(6):820–31
- Sabaci G, Bayer A, Mutlu FM, et al. Endophthalmitis after deadly-weapon-related open-globe injuries: risk factors, value of prophylactic antibiotics, and visual outcomes. Am J Ophthalmol. 2002;133(1):62—9
- Soheilian M, Rafati N, Mohebbi MR, Yazdani S, Habibabadi HF, Feghhi M, et al. Prophylaxis of acute posttraumatic bacterial endophthalmitis: a multicenter, randomized clinical trial of intraocular antibiotic injection, report 2. Arch Ophthalmol. 2007;125(4):460–5
- Thompson JT, Parver LM, Enger CL, Mieler WF, Liggett PE. Infectious endophthalmitis after penetrating injuries with retained intraocular foreign bodies. National Eye Trauma System. Ophthalmology. 1993;100(10):1468–74
- Thompson WS, Rubsamen PE, Flynn HW Jr, et al. Endophthalmitis after penetrating trauma. Risk factors and visual acuity outcomes. Ophthalmology. 1995;102(11): 1696–701






