Inflammatory orbital pseudotumor – Idiopathic orbital inflammatory syndrome (IOIS)
- Triệu chứng cơ năng
- Diễn tiến có thể cấp tính, tái phát hoặc mạn tính. Khởi phát đau cấp là đặc trưng của IOIS, nhưng xuất hiện chỉ ở 65% bệnh nhân.
- Triệu chứng gồm đau, mi mắt sưng đỏ kiểu “boggy”, nhìn đôi hoặc nhìn mờ.
- Trẻ em thường có dấu hiệu tiền triệu (sốt, đau đầu, ói, đau bụng) và bệnh thường ở 2 mắt, nhưng ở người lớn thì cả 2 tính chất này đều không điển hình.
- Triệu chứng thực thể
- Lồi mắt và/ hoặc giới hạn vận nhãn, thường ở 1 mắt.
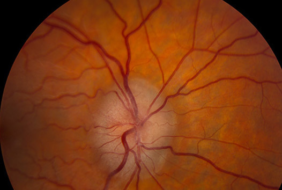
- Hình ảnh học cho thấy cấu trúc mô mềm bị ảnh hưởng nhiều mức độ. Cơ vận nhãn phì đại trong trường hợp viêm cơ; có thể có viêm bao tenon. Những dấu hiệu khác đi kèm có thể là viêm củng mạc sau, viêm bao tenon, mỡ hốc mắt, tuyến lệ và phù/ teo gai.
- Lưu ý: Ờ người lớn, IOIS có thể xuất hiện ở cả 2 mắt, nhưng cần đánh giá cẩn thận những trường hợp này để loại trừ những nguyên nhân toàn thân (như sarcoidosis, GPA, lymphoma). Trẻ em có thể cũng bị ở cả 2 mắt, trong 1/3 trường hợp và có thể liên quan bệnh toàn thân.
- Nguyên nhân
- Hiện nay, nguyên nhân và bệnh học của IOIS còn chưa được hiểu biết rõ ràng.
- Chẩn đoán phân biệt
- Viêm mô tế bào hoặc abscess hốc mắt
- Bệnh nhãn giáp
- Viêm hốc mắt không nhiễm trùng: sarcoidosis, GPD, viêm hốc mắt liên quan IgG4, amyloidosis, hộii chứng Churg-Strauss, viêm đa động mạch nút, hội chứng Sjogren, viêm khớp dạng thấp, lupus ban đỏ hệ thống, viêm mô bào,…
- Bệnh lý tân sinh lympho (bao gồm lymphoma)
- Bệnh lý hốc mắt ác tính nguyên phát (ví dụ: bệnh sarcom cơ vân)
- Ung thư di căn
- U nang bì rò rỉ
- U bạch mạch với xuất huyết cấp
- Xuất huyết hốc mắt tự phát
- U sắc tố hắc mạc hoại tử
- Cận lâm sàng
- Xét nghiệm máu: Tổng phân tích tế bào máu, ANA, ACE, cANCA, pANCA, LDH, tỉ lệ IgG4/IgG, BUN/creatinine, đường huyết (trước khi dùng corticosteroids).
- Nếu nghi ngờ sarcoidosis, cần làm CT ngực (có độ nhạy cao hơn nhiều so với XQ ngực).
- Chụp nhũ ảnh và đánh giá tuyến tiền liệt trong trường hợp không điển hình.
- CT hốc mắt cản quang: dấu hiệu dày củng mạc cực sau (“ring sign” 360 độ), có thể kèm dày mỡ hốc mắt, tuyến lệ, cơ vận nhãn, dây chằng. Rất hiếm trường hợp có ăn mòn xương.
- Nếu có thể, nên làm sinh thiết mô hốc mắt trước khi bắt đầu liệu phát corticosteroids (vì corticosteroids sau khi dùng có thể che dấu chẩn đoán chính xác). Tổn thương tuyến lệ đi kèm do IOIS thường gặp, nên cân nhắc sinh thiết trong mọi trường hợp nghĩ có viêm tuyến lệ và tiếp cận dễ dàng. Tuy nhiên trong trường hợp bệnh điển hình, nên tránh sinh thiết những cấu trúc khác trong hốc mắt như cơ vận nhãn, đỉnh hốc mắt; chỉ nên sinh thiết trong những trường hợp bệnh không đặc trưng hoặc tái phát. Luôn nghĩ tới di căn ở những bệnh nhân có tiền căn ung thư.
- Điều trị
6.1. Điều trị nội khoa
- Prednisone 1-1.2 mg/ kg/ ngày
- Omeptul 0.02g (Omeprazole) 1 viên x 2 uống
- Trong trường hợp không đáp ứng hoặc tái phát với corticosteroids, dùng thuốc thay thế (ví dụ: methotrexate, cyclophosphamide,…)
- Liệu pháp sinh học có thể được cân nhắc trong trường hợp thất bại với những phương pháp điều trị trên (ví dụ: kháng thể CD20, TNF,…). Hiệu quả thật sự của liệu pháp trong IOIS còn chưa rõ.
6.2. Điều trị ngoại khoa
- Xạ trị liều thấp có thể bắt đầu ở những bệnh nhân không đáp ứng với liệu pháp corticosteroids, tái phát khi đang giảm liều hoặc ở những bệnh nhân chống chỉ định sử dụng corticosteroids. Xạ trị chỉ được đặt ra khi hốc mắt đã được sinh thiết, có chỉ định và dễ dàng sinh thiết, để loại trừ những nguyên nhân khác.
- Theo dõi
- Tác dụng phụ corticosteroids: đường huyết, điện giải,…
- Đánh giá lại sau 1-2 ngày. Bệnh nhân đáp ứng với corticosteroids sẽ được dùng liều tấn công trong 3-5 ngày, sau đó giảm liều còn 40 mg/ ngày trong ít nhất 2 tuần, và mặc dù được giảm đến liều 20 mg/ ngày cũng nên được duy trì liều này trong vài tuần
- Bệnh nhân không đáp ứng corticosteroids với liều thích hợp cần được cân nhắc sinh thiết.
- Tái phát IOIS ít gặp, đặc biệt ở liều thấp.
Tài liệu tham khảo:
- Nika Bagheri, et al (2016). The Wills eye manual: office and emergency room diagnosis and treatment of eye disease. Lippincott Williams & Wilkins.